최근 방문
171만원 부담했던 '특진' 癌환자.. 올해부턴 32만원만 낸다
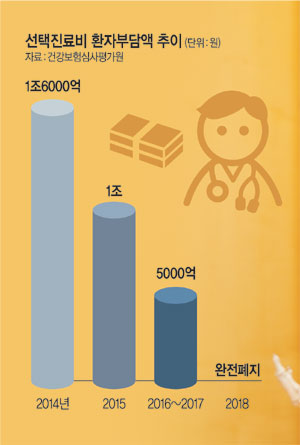
- 복지부 ‘선택진료’ 폐지·健保강화로 의료비 경감
63년‘특진’이름으로 도입
수술 외 입원·검사 등 적용
진료비 최고 50% 더 부담
2014년부터 단계적 축소
내달 法개정으로 완료 예정
고도수술·중증질환 치료 등
진료과목별 5~30% 수가차등
의료질 평가지원금 등 늘려
의료계 손실 보상책도 마련
간암을 앓고 있는 63세 최모 씨는 지난해 말 6일간 입원해 간 절제술을 받아 총진료비로 695만 원을 청구받았다. 암 치료에 적용되는 ‘산정특례’ 혜택을 받아 본인부담금 5%만 내면 됐고 입원실도 4~5인실을 이용했지만, 그래도 최종적으로 내야 할 비용이 171만 원에 달했다. 최 씨가 만일 올해 진료를 받았다면 본인부담금은 32만 원으로 무려 81%가량이 줄어든다. 1963년에 도입된 ‘선택진료제도’가 올해 1월 1일부터 전면 폐지됐기 때문에 이 같은 절감이 가능하다. 선택진료제도는 병원에 있는 여러 의사 가운데 한 명을 선택해 진료를 받는 경우 환자가 진료비 총액의 15%에서 많게는 50%까지 추가비용(선택진료비)을 내도록 한 제도다. 2014년에는 선택진료비 규모가 1조6000억 원에 달하기도 했다. 건강보험이 적용되지 않는 대표적인 비급여로 그동안 환자 부담이 크다는 지적이 많았다. 정부가 올해부터 ‘문재인 케어’에 따라 이 제도를 전면 폐지하면서 국민 의료비 부담도 크게 줄어들 전망이다.
◇수가 보전으로 도입된 선택진료비=의료계에서는 건강보험 혜택을 받지 못하는 비급여 진료비 가운데 가장 환자 부담이 큰 비급여를 이른바 ‘3대 비급여(선택진료비·상급병실료·간병비)’로 불러왔다. 특히, 이 중에서 선택진료비는 다른 비급여에 비해 환자들의 불만이 많았다. 상급병실료는 1인실이나 2인실을 사용하면 5~6인실보다 비용이 더 많이 들기는 하지만 만족도를 높일 수 있고, 간병비는 말 그대로 간병인 고용 시 드는 비용으로 부담은 크지만 본인 선택에 따라 결정할 수 있는 여지가 있었다.
이와 달리 선택진료비는 표면상으로는 ‘선택’이지만, 사실상 상급종합병원에서는 선택할 수 없는 경우가 많아 불합리하다는 지적이 적지 않았다. 선택진료는 진료과목의 4분의 3을 초과할 수 없도록 하는 규정에도 불구하고, 일부 병원에서는 본인 의사와 관계없이 선택진료비를 낼 수밖에 없는 진료시간표를 제공하거나 환자가 병원을 방문한 날 일반 의사가 없어 선택진료 의사에게 진료를 받아야만 하는 경우도 흔했다.
비용은 더 큰 문제였다. 선택진료비는 환자가 해당 분야 전문의를 선택할 경우 그만큼 더 비용을 내야 한다는 논리에서 도입됐는데 ‘수술’과 같은 고난도 기술이 요구되는 분야뿐 아니라 진찰부터 입원·마취·검사 등 거의 모든 의료 서비스에 포함돼 있다. 애초 선택진료비 도입 배경이 의대 교수들에 대한 보상의 한 방편으로 도입된 탓이다. 도입 당시 이름도 ‘특진’이었다. 선택진료비도 항목에 따라 건강보험 진료수가를 기준으로 20~100% 범위에서 해당 병원장이 결정할 수 있었다. 특정수술이 건강보험수가로 100만 원이면 ‘선택진료비’로 50%가 추가돼 총 150만 원이 된다. 병원 입장에서는 선택진료를 많이 할수록 수익이 나고, 의사도 선택진료를 많이 해야 인센티브가 늘어나기 때문에 환자들은 선택진료를 ‘울며 겨자 먹기’로 선택할 수밖에 없는 구조가 만들어졌다.
◇선택진료제 올해 ‘완전 폐지’=보건복지부는 선택진료비, 상급병실료, 간병비를 의미하는 ‘3대 비급여’에 대한 제도 개선을 추진하면서 2014년부터 선택진료비 규모를 단계적으로 축소해 왔다. 2014년 선택진료 이용 비용을 평균 35% 줄이고, 2015년에는 선택 의사 비율을 80%에서 67%로 감축했다. 2016년에는 이 비율을 33.4%까지 내린 데 이어, 올해부터는 선택진료비를 완전히 삭제했다.
지난해 9월 법령 정비를 위해 선택진료비 폐지 관련 의료법 개정안이 의원입법으로 발의됐고, 해당 상임위를 통과한 뒤 현재 법제사법위원회에 계류 중이다. 정부는 2월 국회 개회 시 의료법 개정을 통해 선택진료비 폐지가 완료될 것으로 예상하고 있다.
그전에 하위법령 개정을 통해 실질적으로 선택진료비 폐지 효과를 보고 있다. 선택진료에 관한 규칙에서 선택진료 의사 지정비율을 33.4%에서 10%로 줄이고, 선택진료비 산정기준도 진찰·입원·검사 등 8개 항목에서 진찰료(40%→10%)만 제외하고 다른 모든 항목의 부과율을 삭제했다. 올해 1월 이후 선택진료 의사를 두는 경우 의료질 평가지원금 및 의료질 지원금 산정을 할 수 없도록 고시하기도 했다.
정부는 선택진료비를 폐지하는 대신, 의료계 손실에 대한 적정보상과 의료의 질적 향상을 위해 보상을 늘렸다. 진료과목별로 우선순위가 높은 항목을 선정해 특성에 따라 5~30% 수가를 차등 인상했다. 2014년에는 고도수술·처치 등 1602개 항목에 대한 수가를 인상(3700억 원)했으며, 고도중증질환자를 위한 수가 인상(1640억 원), 포괄수가제(DRG) 수가 인상(390억 원) 등을 병행했다. 2015년에는 환자안전관리 수가를 개편(730억 원)했고, 중환자실 등 특수병상에 대한 수가를 인상(1140억 원)했다. 또, 의료질 평가지원금을 신설(1000억 원)하고, 수술·마취 후 회복 관리료, 항암 관리료 등도 마련했다.
3차 연도인 2016년에는 병원급 입원료 수가를 개편(149억 원)하고, 의료질 평가지원금도 1000억 원에서 5000억 원으로 늘렸다. 입원환자의 안전 및 간호 질 제고를 위해 간호사 확보 수준에 따른 입원료 가산제(간호등급제)의 가산율도 인상했다.
올해부터 저평가된 370여 개 항목의 수가를 인상하고, 의료질 평가지원금 규모를 7000억 원 규모로 확대하기로 했다. 정부는 의료기관 간담회 등을 통해 선택진료비 폐지 협조를 요청하고 관련 제도 변화도 설명하고 있다.
 심의 허준의 최근 게시물
심의 허준의 최근 게시물
